- Подагра: лечение у мужчин
- Подагра: лечение у мужчин
- Как проявляется заболевание?
- Первая помощь
- Лечить – срочно!
- Лечение подагры
- Диета при подагре
- Диета при подагре
- Основные принципы диеты при подагре
- Разрешенные продукты
- Запрещенные продукты
- Питьевой режим
- Подагра на ногах
- Подагра на ногах
- «Нога в капкане»
- Специфические особенности подагры крупных суставов
- А может, это совсем не то…
- Чем это лечится?
Подагра: лечение у мужчин
Подагра: лечение у мужчин
Чисто физиологически в организме женщины уровень эстрогенов значительно выше. Это позволяет организму оперативно выводить мочевую кислоту, не позволяя ей накапливаться в крови, каких-либо тканях организма и суставной жидкости, выпадать в осадок в области суставов и провоцировать заболевание.
Кроме того, женщины реже подвергаются физическим перегрузкам (в том числе, в спортивном зале), они следят за своим весом, потребляют меньше копченостей, красного мяса, солений, пива и алкоголя.
А еще – подагра передается по мужской линии, и если кто-либо из предков ею страдал, шансы на возникновение заболевания выше. Когда делаете анализ крови, обязательно просите произвести проверку на уровень уратов, это часто позволяет выявить признаки болезни, пока еще протекающей бессимптомно, и принять оперативные меры по ее предупреждению.
Как проявляется заболевание?
Выше мы говорили, что начальная фаза болезни протекает бессимптомно, в течение нескольких лет. Поэтому первая ее «атака» совершенно неожиданна.
Как правило, чаще всего «зовут на помощь» суставы больших пальцев. Боль в них, как при ходьбе, так и в ночное время, – первый звоночек. Если вы сразу же не обратились к врачу, может начаться острый приступ: пальцы (как правило, сначала большой) приобретают ярко-красный цвет, кожа делается горячей на ощупь, отечной, лоснящейся до блеска. Возможны как местная гиперемия, так и общее повышение температуры, иногда до 40 градусов. Даже при лёгком прикосновении возникает сильнейшая боль, с определенными физиологическими последствиями, вплоть до непроизвольного мочеиспускания.
Первая помощь
Чтобы боль стала не такой острой, ноге надо обеспечить покой. Под нее стоит подложить подушку или валик, чтобы она была всё время приподнята. В ночное время можно делать холодные компрессы, давать больному больше жидкости, однократно дать сильное (нестероидное) обезболивающее лекарство. И по возможности быстро транспортировать пациента в приёмный покой больницы для обследования и первоначального лечения, поскольку в домашних условиях поставить точный диагноз и оказать действенную помощь невозможно.
Лечить – срочно!
Если человек, что называется, «перетерпел» и диагноз не поставлен, меры не приняты сразу, острая фаза приглушается. Но образовавшиеся специфические узлы (тофусы) никуда не деваются. Внутри суставов идет разрушительная работа: они деформируются, не давая нормально ходить и носить обычную обувь, могут появиться костные шипы, а главное – внутри кости появляются пустоты, делая ее хрупкой.
Не вылеченная болезнь неуклонно прогрессирует и распространяется на другие суставы и связки: пяточные сухожилия, голеностопный, коленный суставы, далее поражаются пальцы рук и локтевые суставы, реже – позвоночный столб.
Но и это еще не всё! Избыток солей мочевой кислоты откладывается в аорте, желудке и пр. Больше всех страдают от нее почки, вплоть до развития мочекаменной болезни.
Лечение подагры
Полному исцелению это заболевание не поддается. Но прекратить его дальнейшее развитие и сделать обострения более редкими, не такими болезненными – можно и должно.
Перестройте режим питания и питья. Ваша цель – по возможности, заместить кальций магнием – этот элемент легко связывает оксалаты и быстро выводит их с мочой и калом. Следует исключить насыщенные супы и бульоны, вещества, богатые щавелевой кислотой (щавель, ревень, спаржа, какао, манго, ягоды с кислым вкусом, отвар шиповника, баклажаны, кофе – особенно робуста и пр.), квашеную капусту, шиповник, цитрусовые культуры, копчености, горчицу и другие острые приправы. Выведению мочевой кислоты способствуют все виды орехов и семечек (в том числе, тыквенных), кунжут, льняное семя, каши из гречки, овсяной крупы, пшена). Главными вашими помощниками станут зеленый чай и арбузы. Выпивание 1 литра несладкого зеленого чая или поедание не менее 0.5 кг мякоти арбуза позволяет нормализовать водно-солевой баланс в организме. Арбузные корки можно нарезать и сушить, чтобы делать из них лечебные отвары не в сезон.
Не слушайте советы тех, у кого «брат тоже болел», лечение каждому пациенту прописывается индивидуально.
Синтетические аналоги кортикостероидов – гидрокортизон, кортизон, преднизон, преднизолон и пр. Они, с одной стороны, служат обезболивающим, с другой – противовоспалительным препаратом. Острая боль быстро снимается, иммунная система организма при этом не повреждается.
Ибупрофен и другие препараты на его основе. Обычные обезболивающие приступ подагры не снимают, а эти снижают болевые ощущения, способствуют падению температуры, убирают отечность и не дают развиваться воспалительному процессу.
Препараты на основе диклофенака натрия. Наиболее популярным из них является вольтарен (таблетки для внутреннего применения, мазь – для наружного). Именно для мужчин они особо эффективны. Действуют пролонгированно, то есть устраняют сильную боль надолго, обладают противовоспалительным эффектом, усиливают действие основного препарата (их часто назначают в сочетании со стероидами).
Когда обострение снято, назначают курс физиотерапии. Им ни в коем случае не следует пренебрегать или заниматься самолечением при помощи разрекламированных по телевизору аппаратов. Комплекс лечения проводит дипломированный медик – врач или фельдшер, умеющий подобрать именно те движения или мощность магнитного поля, которые помогут конкретно вам.
Берегите здоровье смолоду. Даже если у ваших предков не было подагры, всё равно, а если была – сугубо. Динамические спортивные нагрузки – ходьба, бег, теннис и другие спортивные игры – полезны, качание штанги в тренажерном зале и иные статические нагрузки могут спровоцировать развитие заболевания.
Сведите к минимуму потребление алкоголя, особенно – крепких напитков. Они «ударяют» по печени и почкам, повышая шанс заболеть подагрой.
Займитесь любой системой упражнений, укрепляющей нервную систему. Это позволит легче переносить стрессы, которые тоже могут запустить болезнь.
Здоровый образ жизни – лучшая профилактика подагры!
Диета при подагре
Диета при подагре
Диета при подагре — неотъемлемая часть комплексной терапии. Если снять боль помогут фармакологические препараты, то избежать очередного приступа возможно только питаясь правильно и сбалансированно. Диетологии рекомендуют исключить из рациона продукты с пуринами. Это жирное мясо, наваристые бульоны, некоторые виды овощей. Коррекция еженедельного меню позволит достичь стойкой ремиссии, вести активный образ жизни.
Основные принципы диеты при подагре
Для подагры характерно накопление в суставах и почках кристаллов солей мочевой кислоты. Они раздражают их структуры, провоцируя развитие сильнейшего воспаления. Чтобы кристаллы растворились и эвакуировались из организма естественным путем, требуется щелочная среда. То есть употреблять следует такие продукты, после расщепления которых, pHповышался бы до 6-8. Одновременно необходимо ограничить поступление пуринов. Именно из-за нарушения регуляции их обмена в организме повышается концентрация мочевой кислоты.
После выставления диагноза больной направляется к врачу-диетологу. Им разрабатывается примерное меню с учетом тяжести течения подагры, степени поражения суставов и (или) почек. Врач обязательно дает рекомендации касательно рациона питания:
есть нужно часто (5-7 раз в день), но небольшими порциями;
следует запекать продукты, припускать в небольшом количестве воды, готовить на пару;
при отсутствии противопоказаний необходимо пить не менее 2,5 литров жидкости.
В подавляющем большинстве случаев толчком к развитию подагры стало употребление жирной пищи в сочетании с алкоголем. Неудивительно, что страдают от нее преимущественно полные мужчины. Диетологи советуют им ограничить энергозатратность ежедневного меню 2000-2500 килокалориями. Это поможет похудеть, снизить нагрузку на больные суставы, улучшить общее состояние здоровья.
Разрешенные продукты
Отлично подщелачивают организм овощи. Следует разнообразить свой рацион капустой белокочанной, морковью, кабачками, помидорами, огурцами, картофелями. До сих пор возникают споры об употребление при подагре баклажан. Некоторые диетологи категорически запрещают есть блюда из них при подагре. Но большинство медиков настаивают на их употреблении, в том числе Певзнер. Это терапевт, один из организаторов Института питания в Москве. Именно им и была разработана диета №6 при подагре. Также в перечень разрешенных продуктов включены:
практически все ягоды за исключением малины, клюквы, винограда. Особенно полезны красная, черная и белая смородина, крыжовник, голубика;
фрукты кисло-сладких сортов с высоким содержанием клетчатки. Диетологи советуют между приемами пищи перекусывать яблоком, грушей, апельсином, парой слив или абрикосов;
макаронные изделия из муки грубого помола;
крупяные каши — гречневая, пшенная, кукурузная, овсяная, пшеничная;
мясо постных сортов — индейка, цыплята, кролик, ягнятина, телятина;
морская и речная отварная рыба (без бульона!);
яйца, но не более штуки ежедневно;
хлеб цельнозерновой и белый в подсушенном виде;
любые кисломолочные продукты с низким содержанием жира — творог, несоленые сыры, варенец, ряженка, кефир, айран.
Для больных подагрой список сладостей весьма скуден. Состоит он преимущественно из натурального мармелада, яблочной или другой фруктовой пастилы, зефира. Можно слегка подслащивать медом или джемом каши, но только с разрешения врача.
Запрещенные продукты
Больным подагрой категорически запрещены наваристые мясные и рыбные бульоны, а также супы на их основе. При варке в них накапливается огромное количество пуриновых оснований. Употребление даже 100 мл бульона с большой долей вероятности спровоцирует очередной рецидив заболевания. Что еще необходимо полностью исключить из своего рациона:
субпродукты, жирное и постное красное мясо — свинину, говядину, баранину;
жирную морскую и речную рыбу — сельдь, лососевые породы, скумбрию;
морепродукты и красную икру;
домашние и фабричные маринады, соленья и другую консервацию;
приправы и соусы — хрен, горчицу, черный и душистый перец, майонез, кетчуп;
сыры, насыщенные солью и пряностями,
шоколад и другие десерты с какао, сладкую и несладкую выпечку, белковый, сливочный и заварной крем;
Диетологи рекомендуют не употреблять или существенно ограничить в ежедневном меню грибы. Это актуально и в отношении спаржи, сельдерея, редиса, болгарского перца, цветной капусты, бобовых, макаронных изделий.
Питьевой режим
Как уже упоминалось выше, причиной развития подагры часто становится ежедневное употребление алкоголя. Поэтому больные нередко интересуются у врачей, можно ли время от времени выпивать немного спиртного. Ответ всегда отрицательный — даже стакан пива чрезвычайно вреден при подагре, не говоря уж о водке или коньяке. Красное сухое вино, разрешенное в небольших дозах при других заболеваниях, при подагре запрещено. 2-3 глотков достаточно для очередного обострения.
Из напитков нельзя также употреблять кофе, какао, кисели, крепко заваренный черный чай. А что полезно пить при подагре:
щелочную минеральную воду с низкой концентрацией солей — Славяновскую, Нарзан, Ессентуки №2 и №4;
отвар плодов шиповника, ромашковый чай;
сок, морс, компот домашнего приготовления из разрешенных при подагре ягод, фруктов, овощей;
слабо заваренный зеленый чай.
Обильное питье способствует не только очищению организма от токсичных веществ. Оно стимулирует растворение кристаллов мочевой кислоты, благотворно сказывается на работе почек. Если больной подагрой пьет достаточное количество жидкости, то нередко врачи, ориентируясь на результаты анализов, снижают дозы фармакологических препаратов.
Подагра на ногах
Подагра на ногах
Примерно так переводится название этой болезни с латыни. Ощущение, что и говорить, не из приятных. Много лет болезнь может развиваться бессимптомно, потом происходит то, что называется «Никогда не было – и вдруг опять!»: острый приступ подагры застает человека врасплох. Больно… очень больно… не знаешь, как положить ногу, да еще и температура поднимается. Боль неожиданно стихает и неожиданно появляется опять. Что делать? Как себе помочь?
«Нога в капкане»
Во-первых, не доводить свой организм до этого. Не отмахиваться от направлений на анализы и обязательно интересоваться их результатами. Если увидели избыток мочевой кислоты – бейте тревогу, начинайте обследование и в чём-то меняйте свой образ жизни, чтобы сохранить здоровье надолго.
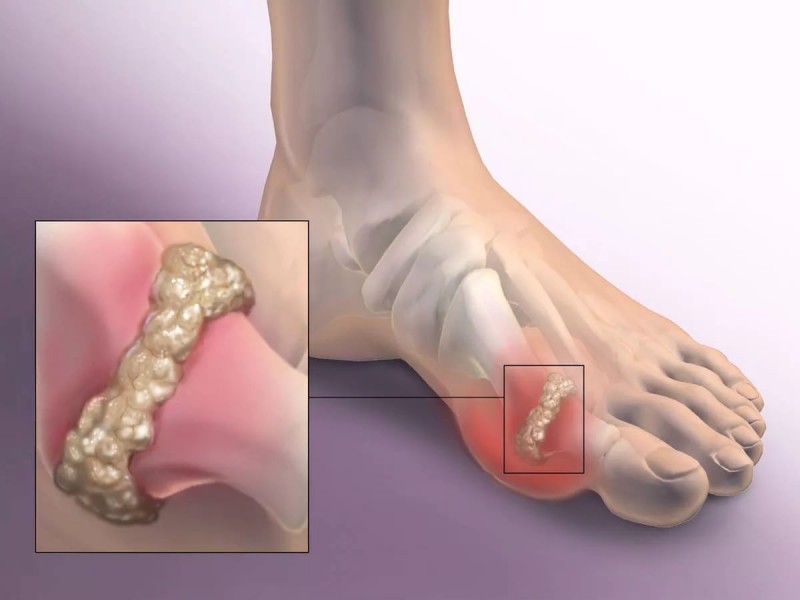
Самодиагностика? Нет, диагноз ставит врач. Но если вы проводите рукой по пальцам ноги и ощущаете, что под кожей есть что-то вроде маленьких комочков, хоть и не болящих, обязательно насторожитесь: скорей всего это тофусы – «микросклады» скопившихся солей мочевой кислоты. Как правило, располагаются в районе стопы ноги, но иногда, более крупные, прощупываются в области ахиллесова сухожилия, боковых поверхностей голеностопного, коленного или тазобедренного суставов, достигая размера перепелиного или даже куриного яйца. Возможны и изъязвления их, в сочетании с болевым приступом.
Если вы такой узел, даже абсолютно безболезненный, заметили, обязательно посоветуйтесь с участковым терапевтом! На этой стадии есть еще возможность затормозить развитие болезни на долгие годы, не давая ноге попасть в капкан.
Специфические особенности подагры крупных суставов
Если подагрический палец – это просто очень плохо, то поражение крупного сустава – это совершенно невыносимая боль. Именно на крупных суставах, когда развивается острый приступ, на поверхности тофусов могут открыться мелкие язвы, из которых истекает не прозрачная, как лимфа при ранениях, а белёсая масса более густой консистенции, со специфическим запахом прокисшего супа. Во-первых, это дополнительная боль, во-вторых, язвочки необходимо обрабатывать, чтобы не занести в организм инфекцию, а малейшее прикосновение усиливает боль, в-третьих, даже когда они затянутся, после окончания обострения, внутри будет продолжаться разрушительный процесс, вплоть до полостей в бедренной или берцовых костях.
При подагре голеностопа нарушается правильное положение ступни, становится больно ходить, в запущенных случаях – искривляются большая и малая берцовые кости. Чем более крупный сустав поражен, тем сильнее боли, тяжелее последствия, выше опасность переломов хрупких костей.
А может, это совсем не то…
Иногда болезнь протекает стёрто, боли не так уж сильны, а искривление пальца считают следствием возрастных изменений. Давайте не будем прятаться от болезни. Для начала исключим тот самый диагноз, который и озвучивать не хочется, убедимся, что явления носят подагрический характер, и начнем наступление на болезнь. Чем раньше – тем лучше.
Методы обследования, применяемые, чтобы точно поставить диагноз:
Внешний осмотр и опрос. Врач определяет локацию болей, местную гипертермию (повышенную температуру), обращает внимание на наличие/отсутствие отечности сустава.
Производится общий анализ крови. Если уровень лейкоцитов повышен, а количество уратов увеличено, это, скорей всего, указывает на развитие подагрического процесса.
Для подтверждения предполагаемого диагноза пациента направляют на рентгеноскопию. Если отложения уратных кристаллов наличествуют, их видно при просмотре снимка.
Когда затронуты крупные суставы, на анализ берется немного суставной смазки (синовиальной жидкости). Если в ней тоже видны отложения уратов, это делает диагноз окончательным.
Чем это лечится?
В период обострения, в зависимости от тяжести протекания болезни, используют либо искусственные аналоги стероидов, либо НПВС (нестероидные противовоспалительные средства), иногда и то, и другое. Основная их задача – подавить воспалительный процесс, параллельно они способствуют снижению уровня боли.
Вылечить полностью подагру нельзя, но сделать ее проявления более редкими и не столь острыми можно. Существуют специфические препараты, для лечения именно подагры, для приема внутрь или введения внутримышечно/внутривенно.
Когда острый приступ прошел, можно начинать физиотерапевтическое или бальнеологическое лечение, по назначению курирующего врача. Если у вас есть непереносимость определенных процедур (УФО, ударно-волновой терапии и пр.), обязательно поставьте врача в известность. Цель лечения – наладить обмен веществ в больных суставах и усилить в них кровоток.
И, конечно, придется серьезно поменять своё меню. Список всего рекомендованного и противопоказанного вам даст врач-диетолог, и отнестись к его рекомендациям следует с полной серьезностью. Вряд ли вы предпочтете есть хамон и ходить, опираясь на палочку, а коррекция режима питания творит настоящие чудеса: провоцирующие болезнь вещества больше не поступают в кровоток, правильно налаженный питьевой режим дает организму возможность вырабатывать нормальное количество синовиальной жидкости – и болезнь уходит в глухую оборону. Если ее не провоцировать, она не помешает вам вести полноценный, активный образ жизни.