- Абсцесс после укола лечение у собак
- Вскрытие абсцессов
- Абсцесс у собак
- Постинъекционный абсцесс: причины, как выглядит, что делать, как лечить
- Код по МКБ-10
- Эпидемиология
- Причины постинъекционного абсцесса
- Патогенез
- Симптомы постинъекционного абсцесса
- Формы
- Осложнения и последствия
- Диагностика постинъекционного абсцесса
- Дифференциальная диагностика
- Лечение постинъекционного абсцесса
- Физиотерапевтическое лечение
- Лечение в домашних условиях
- Народное лечение
- Лечение травами
- Гомеопатия
- Профилактика
- Прогноз
Абсцесс после укола лечение у собак
Поверхностные созревшие абсцессы легко диагностируются и легче протекают, дают меньше осложнений, нередко заживают после самопроизвольного вскрытия. Подкожные абсцессы могут возникать при глубоких гнойно-некротических процессах (артрит, остеомиелит).
Глубокие абсцессы труднее диагностируются, протекают тяжелее, чаще осложняются в результате прорыва гноя в ткани или анатомические полости либо инкапсулируются, нередко превращаясь в очаги «дремлющей» инфекции. Ослабление защитных сил организма, механические и другие повреждающие воздействия, а также оперативные вмешательства способствуют выходу инфекта за пределы инкапсулированного абсцесса и вспышке «дремлющей» инфекдии, заканчивающейся иногда сепсисом. Небольшие инкапсулированные абсцессы могут оставаться незамеченными и мало или совсем не сказываются на общем состоянии и продуктивности животного.
Доброкачественные абсцессы характеризуются совершенной локализацией инфекционного очага, полноценным грануляционным барьером и подавлением инфекта при минимальной зоне некротизации. Формируются такие абсцессы в течение 5—7 дней обычно на фоне нормергического воспаления, при ограниченном отеке тканей. Из вскрытого доброкачественного абсцесса изливается густой желтоватый гной со специфическим сладковато-кислым запахом. Дно и стенки абсцесса выстланы грануляционной (пиогенной) оболочкой розового или красного цвета, мертвые ткани отсутствуют, все они лизированы. Гной содержит живые лейкоциты, он ареактивен, микробы лизированы, а оставшиеся целыми плохо прокрашиваются, при посеве на питательные среды роста не дают. Инъецированный под кожу такой гной действует по типу вакционо- и протеинотерапии.
В ряде случаев доброкачественные абсцессы принимают хроническое течение и инкапсулируются, что наблюдается чаще у рогатого скота и свиней.
Злокачественные абсцессы характеризуются тенденцией к генерализации, разлитым болезненным горячим отеком, прорывом гноя за пределы неполноценного, замедленно формирующегося грануляционного барьера; возможно развитие флегмоны. Такие абсцессы возникают при наличии вирулентных микробов и выраженной гиперергической воспалительной реакции. Гной в них содержит мертвые лейкоциты, он грязно-бурый, жидкий, зловонный, иногда имеются газ, много вирулентных микробов и небольшое количество живых лейкоцитов. Введение в ткани такого гноя сопровождается развитием инфекции. Стенки и дно злокачественного абсцесса состоят из мертвых тканей, грануляционный барьер (пиогенная оболочка) не сплошной, грязно-бурого цвета, с признаками некроза, имеются ниши и карманы.
Злокачественные абсцессы в большинстве случаев бывают острыми, горячими, реже — хроническими, холодными. Примером последних служит туберкулезный абсцесс.
Холодный абсцесс отличается хроническим течением, замедленным созреванием, отсутствуют или слабо выражены признаки воспаления, местная температура и боль незначительные. Формирование таких абсцессов протекает на фоне гипоергической воспалительной реакции. Стенки и дно холодного абсцесса покрыты грибовидными синюшными грануляциями с явлениями некроза и изъязвления. После самопроизвольного вскрытия абсцесса из него длительно выделяется гной и формируется свищ.
Натечный абсцесс — разновидность холодного абсцесса. Он обычно формируется за счет гноя из существующего холодного абсцесса, проникающего по ходу сосудов и нервов в межмышечные, подфасциальные и другие соединительнотканные пространства, при выраженной ареактивности животного, чаще при алиментарном истощении. У овец натечные абсцессы наблюдаются при бруцеллезе, у лошадей — при затянувшихся абсцессах и флегмонах, у коров — при туберкулезе.
Метастатические абсцессы, как правило, протекают остро. Они образуются в различных частях тела вследствие переноса микробов кровью и лимфой из первичного очага в паренхиматозные органы, кишечник, желудок, мозг и даже в сердечную стенку. Наличие метастатических абсцессов чаще наблюдается при сепсисе с метастазами.
Скипидарный абсцесс относится к асептическим, доброкачественным. Он формируется под влиянием инъекции скипидара под кожу или в мышцы. У животных, не имеющих инфекционных процессов, гной скипидарного абсцесса безмикробный, а при наличии общей или местной инфекции в нем накапливаются микроорганизмы. Поэтому скипидарный абсцесс называют еще фиксационным. В процессе его формирования микроорганизмы, находящиеся в крови и тканях, концентрируются, как бы фиксируются в нем, и гибнут под влиянием скипидара, повышенной фагоцитарной активности лейкоцитов, клеток физиологической системы соединительной ткани и ферментов гноя. Учитывая сказанное, скипидарные абсцессы издавна использовали в ветеринарии с лечебной целью. Для этого под кожу подгрудка инъецируют несколько миллилитров скипидара.
Вскрытие абсцессов
*Доп. оплачиваются расход. материалы: да
Доп. оплачивается амбулат. прием: да
Абсцесс (abscessus), гнойник, нарыв – ограниченная полость, заполненная гноем, образующаяся вследствие очагового гнойного расплавления тканей.
Причиной абсцессов является проникновение микроорганизмов в ткани при повреждении кожи и слизистой оболочки или при попадании инородных тел. Причиной возникновения абсцессов у животных являются раны, полученные при прогулке или в драке. Очень часто абсцессы бывают у кошек, особенно у котов, которые участвуют в «весеннем побоище». Микроорганизмы, проникая в поврежденные слои кожного покрова или слизистой оболочки, начинают усиленно размножаться. Нередко причиной абсцесса становятся лечебные манипуляции (инъекции и подкожные вливания), которые были произведены без соблюдения норм антисептики. Абсцесс может образоваться и при нагноении гематом, лимфоэкстравазатов, а также в результате миграции микробов с кровотоком и лимфой из гнойного очага в здоровую ткань.
Обычно начинается абсцесс с небольшой, часто колотой или кусаной раны, куда попадают бактерии, и усиленно размножаются. Организм животного на подобное проникновение реагирует воспалением. В случае если лейкоцитам не удалось справиться с чужеродными бактериями, в полости начинается формирование абсцесса, с четко ограниченными стенками. Постепенно в этом пространстве начинает скапливаться гной с большим количеством некротизированных клеток, фрагментов бактерий и лейкоцитов. «Стенки» абсцесса формируются самим организмом животного, что является защитным фактором, который не допускает распространения инфекции далее по организму, локализуя очаг воспаления.
Гнойное содержимое в полости абсцесса скапливается до тех пор, пока не происходит предельное повышение давления, и абсцесс самостоятельно не вскрывается. Тогда гной начинает истекать наружу.
Выходное отверстие обычно формируется в том месте, где происходит нарушение микроциркуляции клеток кожи и они расплавляются. Чаще всего абсцесс прорывается во внешнюю среду, но нередко гной и бактерии попадают в полости организма животного (брюшную, грудную), что представляет собой очень большую опасность для жизни вашего питомца.
Классификация. Абсцессы в зависимости от морфологического состава гнойного экссудата делятся на доброкачественные и злокачественные.
Доброкачественный абсцесс содержит густой сливкообразный гнойный экссудат с большим количеством живых лейкоцитов; инфекционный очаг локализуется полноценным грануляционным барьером.
Злокачественный абсцесс содержит жидкий гнойный экссудат с огромным количеством микробов и небольшим количеством живых лейкоцитов, имеет тенденцию к генерализации замедленно формирующегося грануляционного барьера, возможно развитие флегмоны.
По клиническому течению абсцессы делятся на горячие (острые) и холодные (хронические); по локализации – на поверхностные и глубокие.
Клинические признаки. Вначале наблюдаются повышение местной температуры, гиперемия кожи, боль, затем характерная припухлость конусообразной формы, при пальпации флюктуация. Может отмечаться повышение температуры тела, учащение пульса и дыхания. В общем анализе крови наблюдаются лейкоцитоз, ускорение СОЭ.
Диагноз ставится по клиническим признакам, уточняется и дифференцируется пункцией или УЗИ припухлости.
Лечение. В стадии инфильтрата (начальная стадия) показано применение короткой новокаиновой блокады. У собак возможно использование спирт-ихтиоловых компрессов (согревающих) и масляно-бальзамических повязок по Вишневскому. При появлении флюктуации на поверхности (стадия созревания) проводят вскрытие абсцесса.
Проводят эту процедуру под местным или общим обезболиванием, перед этим хозяин совместно с врачом составляют документ, разрешающий эту процедуру, после того как доктор проинформирует владельца о возможных рисках.
Технически выглядит это так: делают послойно разрез кожи, подкожной клетчатки и т. д. и постепенно достигают абсцесса. Если стенка абсцесса тонкая, то прокалывают ее концом скальпеля почти перпендикулярно, затем отверстие увеличивают (лучше ножницами), чтобы не оставлять невскрытыми карманы. Необходимо оберегать от ранения глубокую стенку абсцесса и не инфицировать здоровые ткани. Полость абсцесса промывают растворами (перекиси водорода, фурациилина, хлоргекседина, диоксидина). В его полость вводят дренаж или выпускник, пропитанный антибиотикосодержащими мазями (левомеколь, мастиет-форте, синтомициновая эмульсия, 5% ихтиоловая мазь и др.). После вскрытия абсцесса общее состояние пациента улучшается. Повязку из-за ее промокания меняют вначале ежедневно, а затем — по мере необходимости (через день — два). Когда количество отделяемого, станет незначительным, дренаж или тампон удаляют. Повышение температуры в период заживления может указывать на задержку гноя.
Абсцесс у кошек в большинстве случаев вскрывается самостоятельно и после эвакуации наружу гноя организм успешно справляется с болезнью. Рецидивы очень редки, они возможны только тогда, когда рана закрывается еще до полного вытекания экссудата. В таких случаях абсцессы могут повторяться многократно.
Абсцесс у собаки после самостоятельного вскрытия может иметь вид очень большой и страшной раны, но на самом деле, если выходное отверстие достаточно большое, то гной быстрее (и полностью) выходит и процесс заживления проходит быстрее. Рецидивы при больших выходных отверстиях бывают у животных значительно реже.
Вскрытие абсцессов проводится, как правило, под местной анестезией или без нее, особой подготовки животного к этой операции не требуется.
Абсцесс у собак
Абсцессом называют отграниченное гнойное воспаление. Оно может находиться на поверхности кожи, в глубине ее, или не любом органе. Имеет различные размеры, от которых зависит степен тяжести заболевания. Слишком большие пузыри могут давить на окружающие органы собаки и вызывать боль.
Причины возникновения абсцесса и симптомы.
Так как это гнойное заболевание, необходимо иметь повреждение кожи или слизистой, через которое попадает микроорганизм. В ранке разовьется местная инфекция, которая поражает собак довольно часто. Также, развитие абсцесса может спровоцировать плохая гигиена собаки, укусы других собак или случайные травмы.
Развитие заболевания происходит через несколько дней после инфицирования животного. Возникает отек и опухание. Оно может быстро расти, так как в нем размножаются микроорганизмы. Продукты их жизнедеятельности попадают в кровь, вызывая симптомы общей интоксикации:
- Слабость.
- Снижение аппетита
- Апатия
- Повышение температуры.
Сама шишка болезненная. Животное беспокойное. Кожа красная. Мягкая на ощупь, при сильном надавливании может лопнуть. Это освободит скопившей в ней гной, но может вызвать кровотечение.
Диагностика болезни. Поверхностный абсцесс хорошо заметен невооружённым глазом при осмотре или ощупывании собаки. Глубокий можно заподозрить по состоянию питомца. Точное расположение гнойника определяется при помощи рентгеновского исследования.
Лечение абсцесса.
Если участок небольшой, и расположен на поверхности тела, лечение заключается в ускорении созревания. Гнойник вскроется и очистится самостоятельно, после применения специальных мазей и повязок. Лучше всего помогает мазь Вишневского или ихтиоловая. Для того, чтобы не было повторного воспаления рану промываю раствором антисептика, например, хлоргексидина или перекиси водорода. Важно делать это даже на дне раны. Специалисты ветеринарной клиник в Симферополе оказывают услуги скрытия абсцессов и их последующей обработки.
Небольшой единичный абсцесс внутри можно вылечить антибиотиками. Это необходимо делать под контролем ветеринара, с соблюдением всех правил приема лекарства.
На запущенных сроках лучше всего доставить животное в ветеринарную клинику АВВА. Гнойник должен быть вскрыть в стерильных условиях при обезболивании, чтобы не было распространения инфекции. Обычно верхняя оболочка просто надрезается, и содержимое выпускается наружу. Для глубоких абсцессов можно поставить дренаж. Это позволит наблюдать за состоянием очага инфекции.
Для профилактики возникновения абсцесса ставят уколы антибиотиков.
Собаки страдают от абсцесса, как и все остальные. Только забота и о питомцах поможет быстро вылечить их и не допустить повторного заражения.
Постинъекционный абсцесс: причины, как выглядит, что делать, как лечить
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
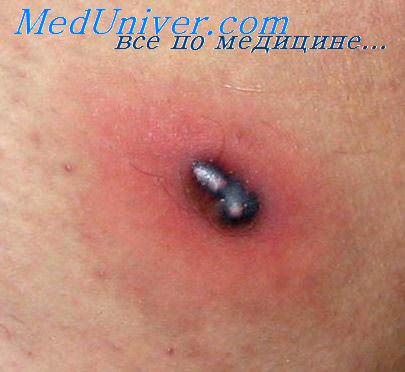
Постинъекционный абсцесс – это одна из разновидностей абсцессов, возникающая после какого-либо инъекционного введения препаратов. Такой абсцесс после укола, будь то внутримышечная или внутривенная инъекция, проявляется развитием болезненного воспалительного элемента с гнойным содержимым.

Код по МКБ-10
Эпидемиология
- По статистике, постинъекционные абсцессы чаще развиваются у пациентов, старше 50 лет. На втором месте – пациенты от 30 до 50 лет, однако их примерно в два раза меньше, чем в первой группе.
- Абсцессы после уколов чаще возникают у женщин. Специалисты связывают это с тем, что у женщин подкожно-жировой слой выражен сильнее, чем у мужчин.
- Основное количество постинъекционных абсцессов возникают при проведении инъекций самостоятельно, в домашних условиях.
- Чаще всего абсцессы возникают после уколов сульфата магния и обезболивающих препаратов (анальгин, баралгин и т. п.).
- Риск развития абсцессов после уколов выше у тех пациентов, кто страдает сахарным диабетом или иммунодефицитными заболеваниями.

Причины постинъекционного абсцесса
Главной причиной, по которой чаще всего образуется постинъекционный абсцесс, считается игнорирование правил дезинфекции при проведении инъекции. Так, бактерии могут проникнуть в кожу пациента посредством немытых рук медперсонала, через нестерильные шприцы или вводимый раствор, с плохо обработанных кожных покровов человека, которому проводится процедура.
Кроме несоблюдения надлежащих мер дезинфекции, известны и другие факторы риска, которые могут привести к появлению абсцесса после укола:
- Неправильное введение медикаментозных растворов (к примеру, если препарат для подкожного введения вводят внутримышечно, то лекарство не распределяется по тканям, а преобразуется в воспалительный инфильтрат, который затем переходит в постинъекционный абсцесс).
- Неправильное выполнение инъекции (к примеру, если для внутримышечной инъекции использовать укороченную иглу, либо недостаточно глубоко её ввести, то лекарство просто не попадет в мышцу, а останется в вышележащих слоях кожи).
- Продолжительные курсы инъекций, выполняемых на одном и том же участке тела.
- Малый мышечный слой на фоне увеличенной жировой прослойки (к примеру, у человека с ожирением даже стандартная игла, введенная до канюли, может не достигнуть мышечного слоя).
- Повреждение сосуда во время инъекции, когда происходит внутритканевое кровоизлияние с последующим формированием абсцесса после укола.
- Несоблюдение пациентом правил гигиены (если пациент постоянно трогает или расчесывает место, где была сделана инъекция).
- Дерматиты и другие болезни кожных покровов, особенно в тех местах, где стандартно делают инъекции.
- Сильно ослабленный иммунитет, аутоиммунные патологии, гипертрофированный аллергологический статус.

Патогенез
Абсцесс после укола чаще всего вызывается стафилококками либо стрептококками. При попадании инфекционного агента запускается воспалительная реакция с дальнейшим некрозом пораженных тканей, скоплением экссудативных выделений и формированием полостного элемента, в котором накапливаются лейкоциты.
Для такого постинъекционного абсцесса характерно формирование ограниченной капсулы с пиогенной оболочкой, из-за которой попадание антимикробных препаратов из кровообращения непосредственно в воспаленную гнойную полость затруднено.
В запущенных случаях, когда пиогенная оболочка повреждается (например, при гнойном расплавлении или при внезапном создании высокого внутриполостного давления), инфекция попадает в кровоток, что может вызвать септические осложнения.

Симптомы постинъекционного абсцесса
Первые признаки абсцесса после укола можно наблюдать уже на начальных стадиях развития. Вначале формируется уплотнение без четких контуров, и только после этого постепенно проявляется истинный постинъекционный абсцесс, обладающий общеизвестными характерными симптомами – это боль, покраснение, тканевой отек, подвижность капсулы, высокая температура.
Если очаг расположен в поверхностных тканях, то подвижность капсулы (т. н. флюктуацию) можно заметить практически сразу, а при глубокой локализации очага иногда приходится использовать дополнительные методы диагностики (УЗИ, пункция).
Абсцесс после укола в ягодицу может быть достаточно глубоким – это необходимо учитывать при назначении лечения гнойника.
Абсцесс на руке после укола чаще всего имеет поверхностное расположение.
Абсцесс на бедре после укола отличается особенной болезненностью, так как мышцы бедра имеют большое количество нервных окончаний. Кроме этого, подобный вариант постинъекционного абсцесса может сопровождаться небольшим мышечным спазмом и подергиванием мышц.
Для удобства можно выделить местные и общие признаки развития постинъекционного абсцесса:
- К местным признакам относятся:
- покраснение места, где был сделан укол;
- припухлость;
- боли при надавливании;
- боли без надавливания;
- подвижность капсулы (как бы «играет» между пальцами);
- местное повышение температуры.
- К общим признакам относятся:
- чувство слабости, усталости;
- отсутствие тяги к приему пищи;
- потливость;
- повышение температуры;
- разбитость, сонливость.
Как начинается абсцесс после уколов?
- После неправильно сделанной инъекции на месте укола вначале образуется уплотнение (так называемый инфильтрат), который при благоприятных обстоятельствах рассасывается, а при неблагоприятных – трансформируется в абсцесс: появляется боль при нажатии на уплотнение, затем – боль без надавливания, покраснение и другие признаки, перечисленные выше.
Абсцесс после укола у ребенка часто возникает в ответ на введение вакцин. Сначала появляется боль и небольшой узелок, который позже краснеет и отекает. Такая реакция объясняется скоплением в месте введения чужеродного вещества огромного количества лимфоцитов, отвечающих за иммунную защиту организма. В норме внешняя реакция с покраснением должна быть небольшой, при этом уплотнение должно рассасываться самостоятельно. Ускорять данный процесс не стоит, так как из ложного абсцесса может развиться полноценный постинъекционный абсцесс, который придется вскрывать и дренировать.
Развитие абсцесса после укола медикаментов у ребенка иногда сопровождается общим повышением температуры и выраженными местными проявлениями. Как правило, процесс протекает достаточно быстро, с нарастанием симптоматики. Если такое случилось, то обращение к врачу должно быть не просто обязательным, но и немедленным: правильно выполненная инъекция не должна иметь описанной выше реакции.
Формы
Постинъекционный абсцесс чаще всего развивается в виде гнойного инфильтрата, четко ограниченного от ближайших тканей. Гнойный абсцесс после укола начинается с покраснения и постепенного уплотнения очага. В завершающей стадии очаг становится мягким, с гнойным скоплением внутри капсулы.
Гной представляет собой массу, содержащую лейкоциты, протеины и другие структуры, которые исполняют роль ограничителя распространения болезнетворных микроорганизмов. При гнойном абсцессе всегда присутствует ряд типичных признаков. Это покраснение, отечность (припухлость), местное повышение температуры, болезненность и подвижность капсулы. Как правило, такие симптомы развиваются на протяжении трех-четырех суток от момента попадания инфекции. Общее повышение температуры наблюдается при уже сформировавшемся постинъекционном абсцессе.
Холодный абсцесс после укола развивается намного реже: «холодным» его называют потому, что он не сопровождается описанными выше местными симптомами воспаления, несмотря на то, что гной в нем накапливается так же, как и в обычном абсцессе.

Осложнения и последствия
Благоприятным отличием постинъекционного абсцесса от прочих воспалительно-гнойных образований считается наличие плотной пиогенной оболочки, или капсулы, благодаря которой воспалительная реакция имеет четкую локализацию и не распространяется за её пределы.
Тем не менее, если гнойный процесс не лечить, либо лечить неправильно, то количество гноя в капсуле может достичь такого уровня, когда её стенки не выдерживают и прорываются. Такое состояние сопровождается попаданием гнойного содержимого в близкорасположенные ткани: образуется обширное флегмонозное воспаление, которое со временем может осложниться появлением свищей и перфораций.
Чем опасен абсцесс после укола, кроме развития флегмоны? В запущенных ситуациях может развиваться септическое поражение – генерализованное инфекционное заболевание, вызванное попаданием бактерий из локализованного очага в общий кровоток. Другое общепринятое название сепсиса – это заражение крови, считающееся тяжелой патологией. Также попадание патогенной флоры в систему кровообращения может обернуться развитием остеомиелита, при котором наблюдаются гнойно-некротические процессы в костной ткани, костном мозге и рядом расположенных мягких тканях.

Диагностика постинъекционного абсцесса
У большинства больных диагноз постинъекционного абсцесса устанавливается лишь на основании визуального осмотра и опроса: признаки такого заболевания достаточно характерны. Более того, во время осмотра врач способен определить стадию процесса:
- при начальной стадии наблюдается припухлость, болезненность и покраснение;
- при следующей стадии инфильтрат смягчается, появляется гнойный «венчик», нарастают общие проявления;
- в завершающей стадии происходит самопроизвольное вскрытие гнойника.
Осматривая пациента, врач обязательно проверит состояние ближайших к воспаленному очагу лимфатических узлов: они могут быть увеличены, но боли в них быть не должно. Если же боль присутствует, то можно заподозрить развитие лимфаденита – одного из возможных осложнений, указывающих на начало распространения инфекции.
После осмотра доктор назначит необходимые анализы, которые сдаются в лаборатории:
- Общий анализ крови – позволит убедиться в наличии воспалительного процесса. На это указывает повышение уровня лейкоцитов, повышение СОЭ.
- Бактериальный посев гноя, взятого из очага – помогает определить типовую принадлежность возбудителя, для более точного подбора эффективного антибактериального препарата.
Бакпосев делают далеко не во всех случаях абсцессов после укола: дело в том, что результаты такого анализа можно получить только спустя несколько дней. А, так как лечение обычно назначают немедленно, то врач просто выписывает антимикробный препарат с наиболее широким спектром антибактериальной активности.
Инструментальная диагностика применяется тоже не всегда, а только в сложных или запущенных случаях постинъекционного абсцесса. Среди инструментальных исследований чаще всего используют ультразвуковое сканирование, компьютерную томографию или магнитно-резонансную томографию.

Дифференциальная диагностика
Дифференциальная диагностика абсцесса после укола проводится с флегмоной, гематомой, лимфаденитом, гемангиомой, актиномикозом. Для того, чтобы не ошибиться при постановке диагноза, доктор может прибегнуть к ангиографии и ультразвуковому сканированию (при подозрении на гемангиому или аневризму), к диагностической пункции и УЗИ (при подозрении на гематому и лимфаденит), к серологическим реакциям (при подозрении на актиномикоз).

Лечение постинъекционного абсцесса
Лечение незначительных по размерам постинъекционных абсцессов разрешается проводить амбулаторно. Большие и глубоко расположенные абсцессы подлежат лечению в стационаре. При любом варианте абсцесса после укола проводится немедленное хирургическое вскрытие воспаленного очага.
Хирургическое лечение состоит из вскрытия и дренирования гнойной полости с одновременной её санацией. Процедуру можно проводить как с использованием местного, так и общего наркоза, в зависимости от ситуации.
Хирург делает разрез вдоль силовых линий на участке с максимально выраженной флюктуацией. При осмотре патологического очага он разделяет все межкамерные мембраны, чтобы вычистить все возможные карманы с гноем, после чего удаляет омертвевшие ткани. Далее доктор выполняет промывку полости антисептическим раствором, просушивает её при помощи тампонов, устанавливает дренаж для оттока образующейся жидкости. После этого рана ушивается.
Другой вариант завершающей стадии операции может применяться при глубоких постинъекционных абсцессах: доктор проводит дренирование полости под контролем УЗИ, с дальнейшей её дезинфекцией антисептическим раствором посредством дренажного устройства. После того, как воспаление утихнет, дренаж устраняют.
После операции вскрытия абсцесса после укола врач прописывает эмпирическое антибактериальное лечение с применением пенициллинов, цефалоспоринов, препаратов фторхинолонового ряда, аминогликозидов. Если был проведен бакпосев с идентификацией возбудителя, то препарат назначается в зависимости от полученных результатов исследования.
Какие лекарства могут применяться для лечения абсцесса после укола?
При больших и глубоких гнойных очагах назначают:
- антибиотики – например, пенициллин в количестве 600 000 – 1 млн. ЕД ежедневно;
- сульфаниламидные средства – стрептоцид от 0,5 до 1 г трижды в сутки;
- нитрофурановые препараты – фуразидин внутрь по 0,1-0,2 г трижды в сутки после приема пищи, на протяжении недели;
- антигистаминные препараты, обезвреживающие свободный гистамин – например, тавегил внутрь по 0,001 г дважды в сутки, либо супрастин по 25 мг трижды в сутки с едой.
Если постинъекционный абсцесс был небольшим и поверхностным, то антибиотикотерапия может не назначаться: лечение ограничивается местной обработкой раны – например, фукорцином или перекисью водорода.
При начинающейся интоксикации, при повышении температуры и болях в голове следует предпринять меры по дезинтоксикации:
- пить достаточное количество щелочной жидкости;
- принимать внутривенно капельно по 200 мл физиологического раствора ежедневно, на протяжении 4 дней.
При выраженной боли в месте абсцесса после укола назначают бутадион по 0,2 г трижды в сутки, парацетамол по 0,4 г трижды в сутки, антипирин по 0,5 г 4 раза в сутки.
Лечение проводят в течение 5-7 дней. Изредка во время приема вышеперечисленных средств могут появляться побочные симптомы, которые выражаются в расстройстве пищеварения, головной боли, изжоге, головокружении. После окончания лечения неприятные симптомы проходят самостоятельно.
Витамины группы B (особенно B6), аскорбиновая кислота, витамины A и E являются природными активными веществами, которые способствуют увеличению резистентности и нормализуют реактивность организма. Их назначают в качестве общеукрепляющего и поддерживающего лечения, учитывая их совместимость с остальными препаратами, входящими в состав терапевтической схемы.
Физиотерапевтическое лечение
Если отсутствуют противопоказания, то на всех стадиях развития постинъекционного абсцесса можно назначать физиотерапию, на фоне общего противовоспалительного лечения.
- В первой фазе воспалительной реакции, после оперативного вскрытия гнойника, важно уменьшить отечность и устранить боль, а также ускорить очищение раны. Этому способствуют такие физиотерапевтические процедуры, как УФО, лазерная терапия, аэрозольтерапия, электротерапия УЗ частоты, микроволновая терапия, УЗ терапия, диадинамотерапия, гипербарическая оксигенация.
- Во второй фазе процедуры должны быть направлены на уменьшение воспалительного инфильтрата, улучшение местного кровообращения и питания тканей, на ускорение восстановления тканей и образования грануляций, на предупреждение развития осложнений. Всем перечисленным требованиям соответствуют такие методы физиотерапии: электротерапия УЗ частоты, ультрафонофорез, лазерная терапия, электрофорез с медикаментами, магнитотерапия, дарсонвализация, терапия инфракрасным излучением.
- В третьей фазе физиолечение должно способствовать ускорению эпителизации раневой поверхности, формированию качественной рубцовой ткани. Для этих целей подходят такие процедуры, как медикаментозный электрофорез, ультрафонофорез, аппликатурное нанесение парафина и озокерита, лазерная терапия.
Физиотерапию нельзя применять до момента адекватной хирургической обработки постинъекционного абсцесса, а также при склонности к тромбозам и кровотечениям, при беременности, при повышенной температуре, а также при туберкулезе и сифилисе.
Лечение в домашних условиях
На начальной стадии формирования абсцесса после укола для остановки воспалительного процесса вполне можно воспользоваться и обычными домашними средствами. Но при этом нужно помнить, что такое лечение не может исключать или полностью заменить традиционную медикаментозную терапию. Поэтому, если ситуация с постинъекционным абсцессом ухудшается, либо не улучшается, то нужно без промедлений обратиться к медицинскому специалисту.
Так, многие утверждают о пользе йодной сетки для устранения абсцесса после укола. Ватную палочку окунают в пузырек с йодом и наносят йод в виде сеточки на пораженный участок кожи. Процедуру необходимо повторять дважды в день, и обязательно на ночь.
Кроме этого, действенным считается и следующий способ: качественное хозяйственное мыло натирают на терке и смешивают в металлической емкости с двойным количеством молока, ставят на малый огонь и кипятят в течение 90 минут. За это время масса обычно уваривается до сметаноподобного состояния. Теплую массу прикладывают к пораженному месту.
Не менее полезно прикладывать к месту постинъекционного абсцесса тертый сырой картофель. Такой компресс меняют через каждые три часа, до стойкого облегчения состояния.
Народное лечение
Постинъекционный абсцесс можно устранить такими народными способами:
- прикрепить к месту развития абсцесса свежий капустный лист, который предварительно следует немного отбить молоточком (лист меняют каждые 5-6 часов);
- приложить к пораженному месту смесь из черного бородинского хлеба и меда;
- прикрепить к больному месту свежий лист лопуха, желательно на ночь;
- прикладывать к больному месту компресс из настойки коровяка (медвежье ухо);
- вместо настойки коровяка можно использовать настойку прополиса, которая продается в аптеке.
Чтобы избежать осложнений, народное лечение допускается использовать только на начальных стадиях развития постинъекционного абсцесса. Но и в этом случае консультация врача должна быть обязательной.

Лечение травами
Чтобы предупредить появление абсцесса после укола, можно использовать некоторые рецепты с применением трав:
- Настойка эхинацеи принимают внутрь по 30 кап. трижды в сутки.
- Настой эвкалипта (2 ст. л. на 200 мл кипятка) пьют в теплом виде по 50 мл трижды в сутки после приема пищи.
- Спиртовую настойку эвкалипта принимают по 20 кап. трижды в сутки после приема пищи.
- Настой полевого хвоща (4 ст. л. на 200 мл кипятка) принимают внутрь по 50-80 мл трижды в сутки через 60 минут после приема пищи.
- Настой семян тмина (3 ст. л. на 200 мл кипятка) принимают в теплом виде по 100 мл дважды в сутки за 15 мин. до приема пищи.
Гомеопатия
Комплексные гомеопатические препараты при лечении абсцесса после укола помогают как предотвратить нагноение, так и созреть абсцессу быстро и без осложнений. После вскрытия постинъекционный абсцесс заживает скорее и качественнее, без негативных последствий.
- Арника Сальбе Хеель С отлично переносится большинством пациентов, и лишь в редких случаях может возникать аллергия при использовании препарата. Мазь наносят на место воспалительного инфильтрата – постинъекционного абсцесса – и понемногу втирают, дважды в сутки (с утра и вечером). В самом начале развития абсцесса после укола можно использовать мазь под повязку.
- Белладонна гоммакорд в виде капель успешно устраняет воспалительный процесс. Стандартно принимают по 10 капель с утра, перед обедом и на ночь, однако в острой стадии болезни препарат можно принимать в течение двух часов через каждые 15 минут, после чего следует перейти к обычной дозировке.
- Эхинацея композитум С представляет собой раствор в ампулах, который можно вводить инъекционно, либо выпивать, предварительно растворив в небольшом количестве воды. Обычная дозировка для взрослых – это одна ампула препарата 1-3 раза в неделю, в зависимости от интенсивности процесса.
- Диархеель С назначают в качестве вспомогательного препарата при нарастании симптомов интоксикации при постинъекционном абсцессе. Обыкновенно принимают под язык по 1 таблетке трижды в сутки, а при остром течении заболевания – по 1 таблетке через каждые 15 минут на протяжении 2-х часов.
Профилактика
В качестве профилактических мер следует использовать такие правила:
- для проведения инъекций следует использовать только одноразовые шприцы и иглы;
- нельзя использовать тупые или искривленные иглы;
- для внутримышечного введения лекарств нельзя применять иглы, изначально предназначенные для других видов инъекций;
- при частых инъекциях необходимо менять место введения препаратов;
- нельзя вводить инъекционный раствор, предназначенный для внутривенного или подкожного вливания, для внутримышечной инъекции;
- нельзя вводить препарат, который заведомо не стерилен, либо негоден, либо содержит посторонние примеси или осадок;
- непосредственно перед введением препарата следует провести обеззараживание кожи в месте инъекции спиртом;
- во время проведения инъекции нельзя прикасаться к игле пальцами, даже если они обработаны дезинфицирующей жидкостью;
- нельзя проводить инъекцию, если накануне на этом месте образовалось внутритканевое кровоизлияние;
- нельзя смешивать в одном шприце несколько препаратов, если нет уверенности в том, что они являются фармакологически и химически совместимыми;
- внутримышечное и подкожное введение препаратов не должно быть резким, чтобы лекарство могло постепенно распределиться в тканях.
Инъекции следует проводить в асептических условиях, со строгим соблюдением всех правил дезинфекции и гигиены.

Прогноз
Если абсцесс после укола был подвергнут адекватному и своевременному лечению, без последующего развития осложнений, то прогноз в таком случае можно считать благоприятным. Спонтанное вскрытие постинъекционного абсцесса чаще всего завершается прорывом гноя наружу, а при неадекватном течении формируется свищ. При незначительных абсцессах может происходить фиброз капсулы с дальнейшим разрастанием рубцовой ткани.